ロボット支援手術
【ロボット手術の特徴】
手術医療の世界において、手術機器の開発は止まることなく現在も進んでおり、そのひとつがロボット手術です。ロボットというと、ぎこちなく歩く人型ロボットや産業ロボットを想像しますが、当然ロボットが自動で手術するわけではありません。実際には外科医の細かい指の動きを、体内で再現するための道具です。そのためロボットを使った手術は一般的にロボット支援下手術と呼ばれています。
現在、最も市場に普及しているロボットは、内視鏡下手術支援ロボットと呼ばれるda Vinci Surgical System( Intuitive Surgical社、以下da Vinci)です。日本では2009年11月にda Vinci Sが承認され、2010年3月に販売開始となりました。2012年10月に後継機種のda Vinci Siが承認、2015年3月に次世代型のda Vinci Xiが承認されています。また、2022年9月には、これまでのマルチポートシステムとは一線を画するシングルポートシステムを搭載したda Vinci SPが承認されました。
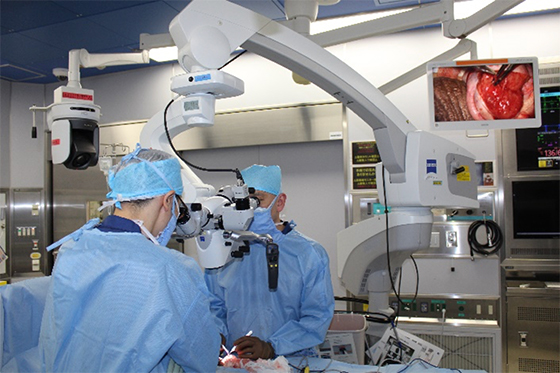
ロボット手術では、ハイビジョン3D画像(立体画像)を見ながら、ロボットのアームを遠隔操作しながら手術を行います。ロボットの鉗子は、ヒトの手のような可動域と柔軟な動きにより、従来の腹腔鏡手術に比べて、より安全で繊細な手術を行うことができます。(写真1,2,3)
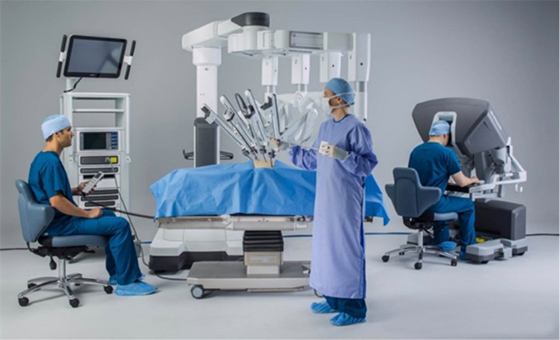 写真1:Da Vinci Xi surgical system(当院はDa Vinci Si surgical system)
写真1:Da Vinci Xi surgical system(当院はDa Vinci Si surgical system)
写真2:ハイビジョン3D画像(イメージ)、鉗子(イメージ)©2021 Intuitive Surgical, Inc.
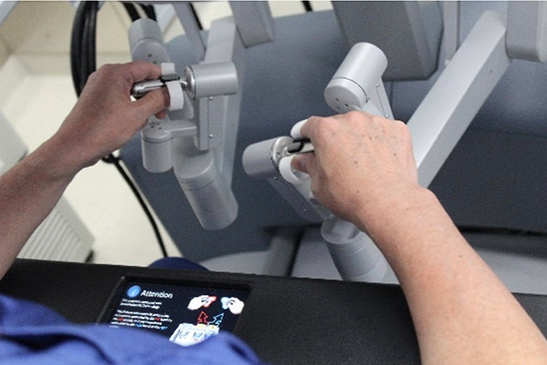
写真3:ロボット手術時の術者コンソール
当病院では2013年5月から前立腺癌に対するロボット支援下前立腺全摘除術(RARP)が開始となりました。それ以降もロボットのメリットを生かした手術として、2014年1月より腎癌に対するロボット支援腹腔鏡下腎部分切除術(RAPN)、2014年6月より膀胱癌に対するロボット支援腹腔鏡下膀胱全摘除術(RARC)、2014年10月より腎盂尿管移行部狭窄症に対するロボット支援腹腔鏡下腎盂形成術(RAPP)を行っています。
また、難易度の高い腎癌に対する根治的腎摘除術、腎盂癌・尿管癌に対する腎尿管全摘術、骨盤臓器脱に対する仙骨固定術などにおいても、症例に応じて手術支援ロボットを使用して行っています。2022年には国産手術支援ロボットhinotoriが導入され、さらに2023年にはda Vinciが新型のXiにアップデートされ、さらに充実した体制でロボット支援手術を行っています。
① RARP(ロボット支援下前立腺全摘除術)
【適応】転移のない限局性前立腺癌
【方法】頭低位、砕石位(両足を上げて、足を開いた体位)で行います。臍を中心に小さな創を作成します。膀胱頚部と前立腺の背側、尿道を切断し、前立腺・精嚢を摘除します。尿道と膀胱頚部を吻合して手術終了とします。
【長所】da Vinciを用いることでより正確に前立腺周囲の神経血管束を温存することができるので、術後の尿失禁や勃起機能の保持・回復が早い傾向があります。当院では尿失禁の早期回復を期待して積極的に神経温存手術(片側のみでも)を施行しております。
② RAPN(ロボット支援腹腔鏡下腎部分切除術)
【適応】腎腫瘍
【方法】側臥位となり、患側の腹背部に小さな創を6か所作成します。腎動脈の血流は可能な限り遮断せず腫瘍(および周囲の正常組織を一部含めて)を切除します。腎動脈は遮断するにしても選択的に行うようにしています。切除面の止血、縫合を十分に行い手術終了します。
【長所】da Vinciを用いることで腎動脈をより選択的に確保できるので、腎機能温存を最大限行えます。切除面の縫合が容易となり、より確実な腎修復が可能となります。
写真:RAPN術中写真
③ RARC(ロボット支援腹腔鏡下膀胱全摘除術)
【適応】筋層浸潤性膀胱癌、再発性膀胱癌
【方法】頭低位、砕石位(両足を上げて、足を開いた体位)で行います。臍を中心に小さな創を作成します。膀胱を男性の場合は前立腺を、女性の場合は子宮、卵巣および膣の一部を含めて摘除します。
膀胱を摘出すると、尿を流す道(尿路変向術)が必要となります。当院では全て腹腔内の操作で尿路変向を行う体腔内尿路変向術を行っております。患者様の希望にも沿いながら回腸導管造設術(尿管を回腸と吻合し腹部に尿の出口を作成する方法)、新膀胱造設術(回腸で代用膀胱を作成し、自己の尿道から自力排尿を目指す方法)、尿管皮膚瘻造設術(尿管の断端を腹部の皮膚に直接縫合する方法)を選択しています。
【長所】従来から行われている開腹手術では輸血はほぼ必須の手術でしたが、da Vinciを用いることで,術中の出血を抑え、ほとんどの方が輸血を必要としません。傷も小さく、術後の早期回復が期待できます。また、新膀胱を造設する際には,前立腺全摘で実施している神経温存術式を応用することで術後の尿失禁や勃起機能の保持も期待できます。
写真:RARC術中写真
小線源治療
小線源治療について
前立腺癌に対する密封小線源挿入治療は欧米では古くからおこなわれている治療です。本邦では2003年より開始され、15年以上の歴史があります。この治療法は放射線を出す線源を前立腺に埋め込み前立腺内から放射線を当てて治療を行う、放射線治療の一種です。
治療に伴い一時的に排尿の調子は悪くなりますが、日常生活に大きく支障を来すことはありません。性機能についても治療を行うことで低下しますが、性機能の温存率は高く、他の治療法と比較すると良好な成績が報告されています。
治療成績について、当初は再発リスクの低い症例に良い適応とされていましたが、最近では高リスクの前立腺癌に対しても外照射治療とホルモン療法を組み合わせた治療を行うことで低リスクから高リスク症例まで含めて、手術などの他の治療と遜色ない結果が報告されています。
このように小線源療法は合併症も少なく、生活の質も維持され、その上治療効果も高い治療法であり、前立腺癌治療の選択肢のひとつとして重要な治療法のひとつとなっています。
実際の治療について
- 小線源治療には埋め込みのみの単独治療か外照射治療やホルモン療法を併用する方法があります。治療方法については患者さんそれぞれの病状を考慮して判断しています。
- プレプラン:治療の3週間程度前に来院して頂き、直腸からエコーを挿入し、前立腺の体積を計測します。そのデータをもとに埋め込みを行う線源を発注します。この際に小線源埋め込み治療に適さないと判断することがあります。その場合、小線源治療は施行できず、他の治療法を提示することがあります。
- 入院:治療前日(火曜日)に入院となります。便やガスがあると治療に差し障りがあるため腸の中をきれいにするために下剤を服用していただきます。
- 治療当日:治療は腰椎麻酔で行い、会陰部から針を刺入し線源の埋め込みを行います。(図1,2)
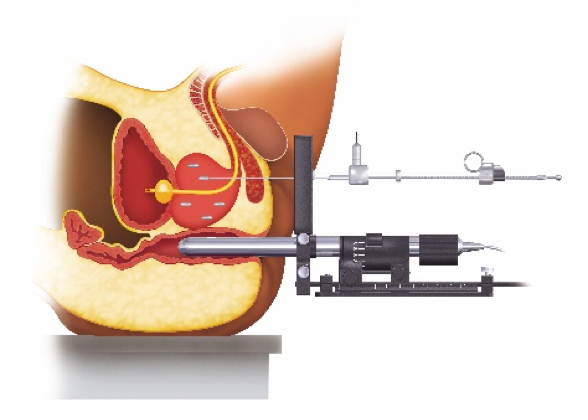
図1:小線源治療イメージ
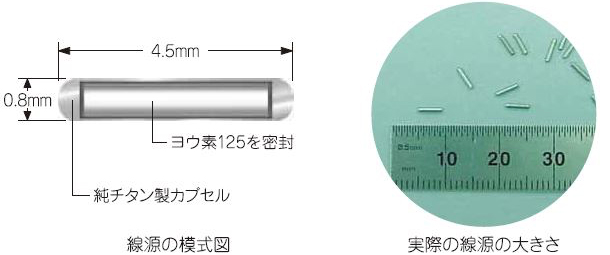
図2:線源の写真
(図1,2提供:日本メジフィジックス株式会社)
線源の埋め込み後、前立腺と直腸の間にハイドロゲルスペーサーの挿入も行っており、直腸線量を極力低くするように心がけています。(図3,4)
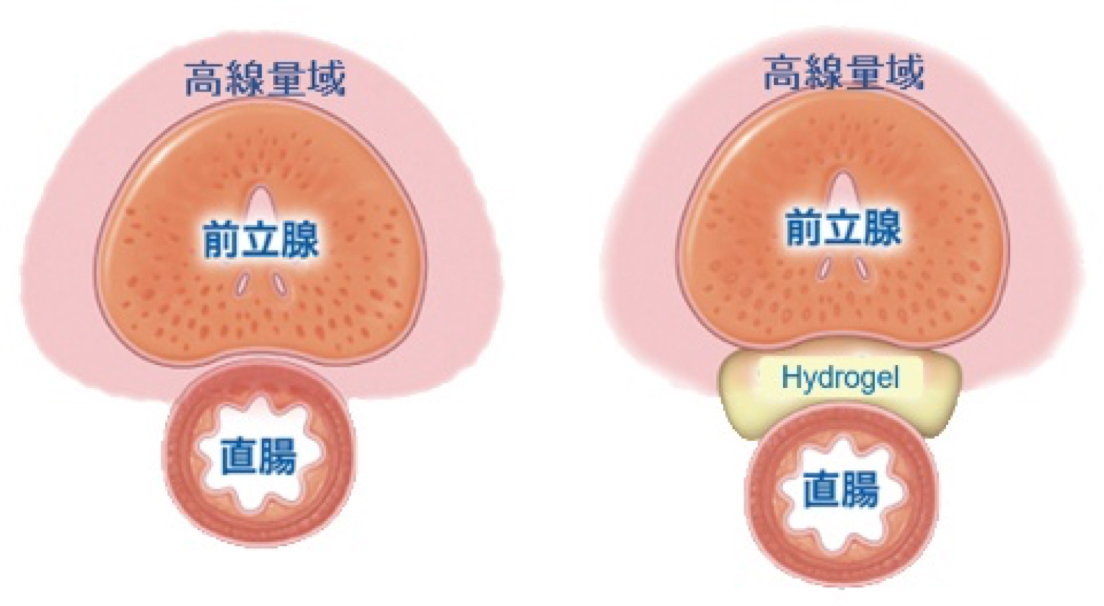
図3:ハイドロゲルスペーサー
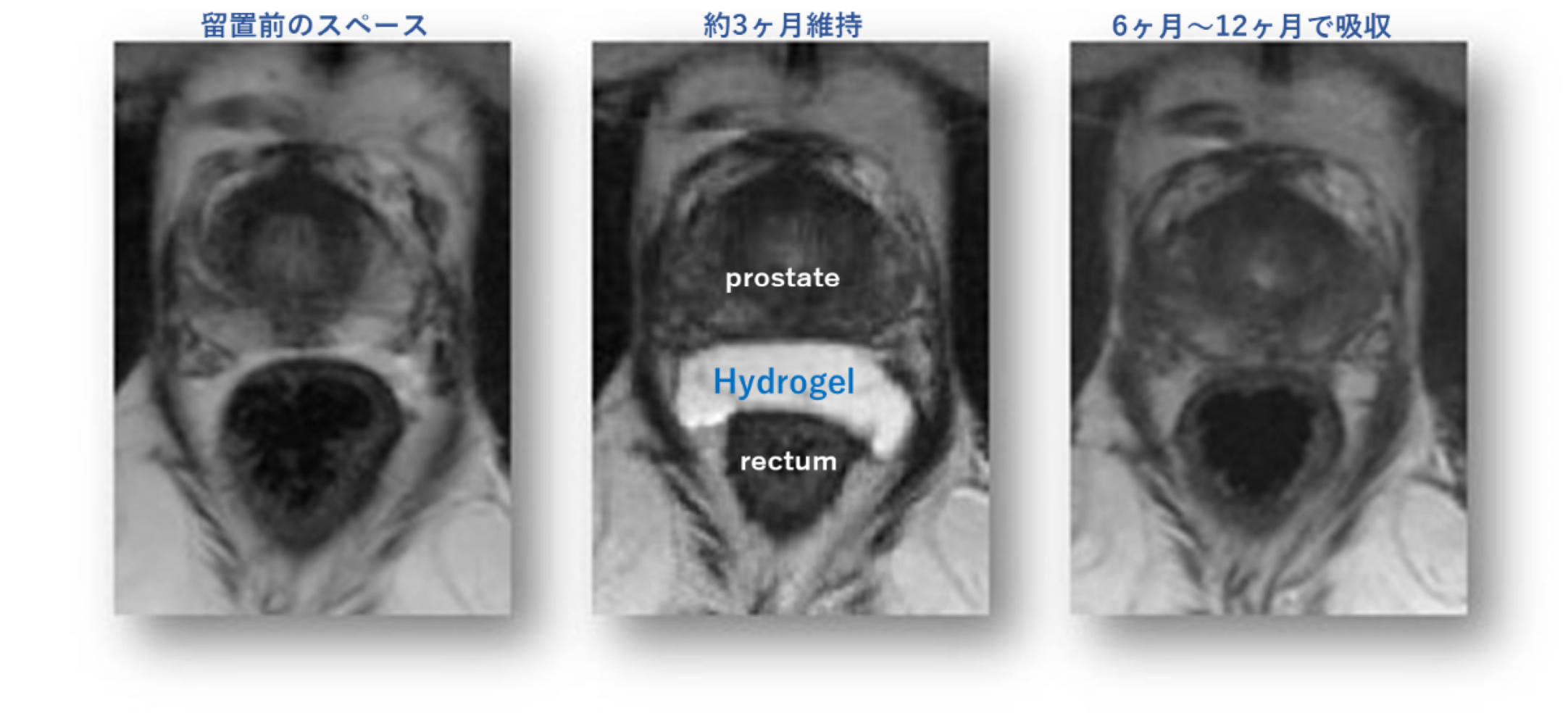
図4:ハイドロゲルスペーサーのMRI
(図3,4提供:ボストン・サイエンティフィックジャパン株式会社)
治療翌日:CT検査を行い線源の確認を行います。その後尿道カテーテルを抜去します。前立腺の腫れにより排尿できない場合は尿道カテーテルの再留置が必要となることがあります。
治療後2日目の朝の体外への放射線量が基準値以下であることを確認し、退院となります。
副作用について
治療後は穿刺部の痛みや腫瘍及び血尿、肛門痛などがしばらく続きます。その後徐々に頻尿、排尿困難、切迫尿意などの症状が高頻度に出現し半年ほど持続します。1年程で改善することが多いですが1年以上持続することもあります。また勃起障害や尿道狭窄、直腸出血などの報告もあります。
注意点について
線源挿入後は体内から体外へ微弱な放射線がでます。日常生活には問題ありませんが、小さな子供さんや妊婦さんの近くに長時間いることは避けて頂いています。また、治療後1年以内に亡くなれた場合には、前立腺を摘出することが法令で義務づけられています。
女性泌尿器
女性泌尿器疾患 骨盤臓器脱/腹圧性尿失禁
はじめに
泌尿器科に関連する女性特有の疾患(女性泌尿器科疾患)として骨盤臓器脱と腹圧性尿失禁があります。いずれも直接生命に関わるものではありませんが、生活の質(Quality of Life: QOL)を損なう疾患であり、女性の社会進出や生活の多様化が進む現在において特に重要な問題となってきています。骨盤臓器脱と腹圧性尿失禁は共に、骨盤内の臓器を支える機能(骨盤底機能)の低下によって生じるものであり、女性では一生涯のうち9人に1人(11.1%)がいずれかに対して手術が必要とされることが報告されています。当科では、女性患者さんのQOLの向上を目指した保存的加療、手術加療を積極的に行っています。
腹圧性尿失禁
失禁(意思とは関係なく尿が漏れてしまう)のうち、咳、くしゃみ、お腹に力が加わる動作時に生じるものを「腹圧性尿失禁」といいます。通常、お腹に強い力がかかった時には、「骨盤底筋」という筋肉が膀胱と尿道を支えることで尿道が締まり、尿もれを防いでいます。腹圧性尿失禁は、骨盤底筋が緩むために起こり、加齢や出産を契機に出現したりします。荷重労働や排便時の強いいきみ、喘息なども骨盤底筋を傷める原因になるといわれています。尿失禁がある女性患者さんの約半数(49%)が腹圧性尿失禁であるとされ、比較的若年の女性に多い失禁のタイプです。
症状
お腹に強い力が加わった時に自然に尿が漏れてしまいます。
●咳をする、くしゃみをする、笑う
●重い荷物を持ち上げる
●走るなど、動きの激しいスポーツをする
●坂道や階段を昇り降りする
診断
問診・診察で腹圧性尿失禁が疑われる場合に以下の検査を行い診断します。
●パッドテスト
1時間パッドテスト:500mlの飲水後に、腹圧性尿失禁を誘発する動作を1時間行った後に、前後のパッド重量の差から失禁量を測定します。尿失禁の重症度の客観的な目安となります。
24時間パッドテスト:日常生活の中で、24時間の失禁量を1日のパット重量の差から測定します。主に診断よりも治療効果判定に適するとされています。

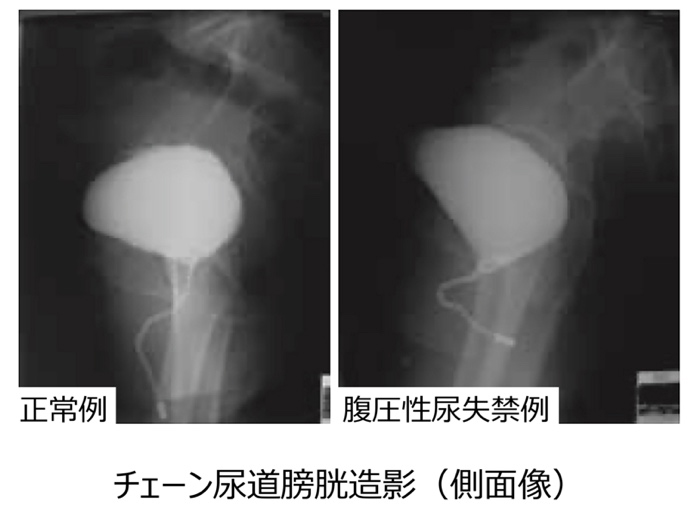
●チェーン尿道膀胱造影
膀胱内に造影剤を注入し、尿道を描出するための専用の鎖を挿入し、立位となり安静時と腹圧時の尿道と膀胱の位置をレントゲンで撮影します。腹圧性尿失禁の患者さんでは、膀胱の出口が開き、側面像で膀胱後面と尿道の角度が開いて見えます。
治療
1. 行動療法
体重増加、BMIと尿失禁が関連することが知られており、食事と運動による体重減少により尿失禁が改善することが報告されています。
2. 骨盤底筋体操
尿道と膣を収縮させる訓練を繰り返すことで、腹圧時の尿道を締める力を増強させる治療です。軽度の腹圧性尿失禁に対して非常に有効です。効果の発現まで約3ヶ月程度かかるため、根気強く継続することが必要になります。
3. 薬物療法
β2アドレナリン受容体作動薬
気管支喘息などの治療薬として用いられている薬剤ですが、尿道括約筋の収縮を増強する作用があり、腹圧性尿失禁に対して保険適応となっている薬剤です。
その他の薬剤
漢方薬や過活動膀胱治療薬(尿意切迫感などの症状を伴う場合)を併用することがあります。
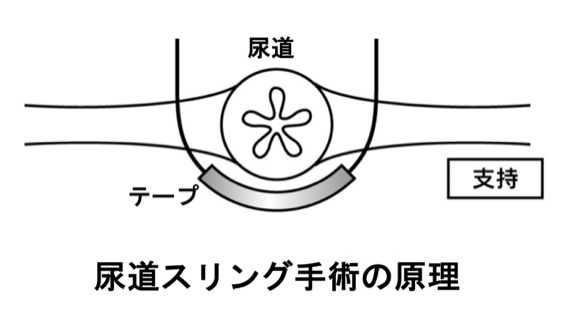
4. 手術治療
保存的治療で症状の改善が得られない場合、手術加療の適応となります。現在の標準的な術式は尿道スリング手術と言われるものです。人工繊維(ポリプロピレン)でできたテープで尿道を支えることで、腹圧性尿失禁を消失させます。
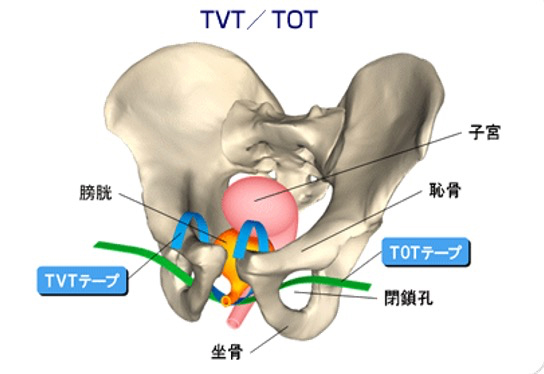
A. TVT (Tension-free Vaginal Tape) 手術:
前膣壁の小切開創から穿刺針を挿入して、恥骨後面の骨盤腔を通して下腹部にテープを引き出します。本邦ではスタンダードな手術法となっており、90%程度の良好な尿失禁治癒率が示されています。
B. TOT (Trans-Obturator Tape) 手術:
TVTなどの従来の経膣式スリング手術では、膀胱穿孔(2~7%)、血腫形成(0.5~2%)、術後排尿障害(10数%)などの合併症が少ないながらも報告されています。これらの合併症を克服するために、穿刺針が盲目的に骨盤腔内を通過する危険性を最小限にして安全性を向上させる術式が考案されました。TOT手術は、ポリプロピレンテープを閉鎖腔に通す術式で、合併症はほとんど報告されていません。局所麻酔で、外来手術としても実施可能ですが、当科では入院(約3~4日)の上、全身麻酔で実施しています。手術時間は30分~1時間以内です。
骨盤臓器脱
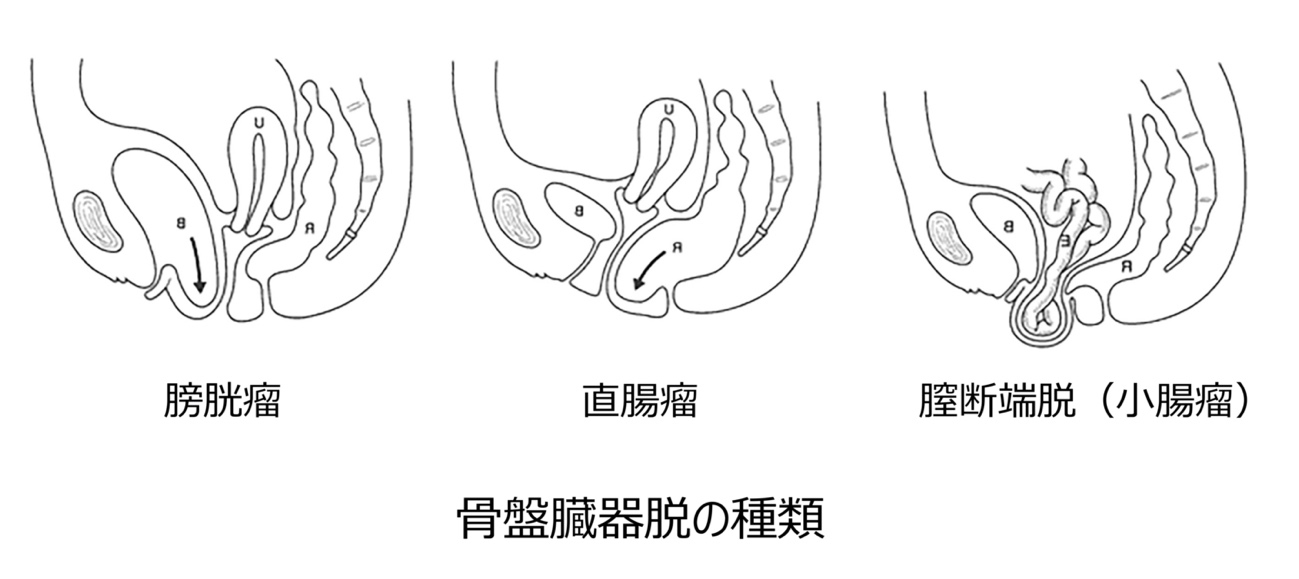
出産や加齢などで骨盤底の筋肉や靭帯が緩むことで膀胱や子宮,直腸といった臓器がだんだんと下がってしまい,やがて膣から外に出てしまう病気を総称して骨盤臓器脱(性器脱)といいます。骨盤内臓器(膀胱、直腸、小腸)が膣壁を被って脱出する膣脱と子宮脱に分けられます。脱出する臓器としては,膀胱(35%)の頻度が最も多く,直腸(18%),子宮(16%)の順に多く見られます。
症状
臓器の下垂が軽度であれば、症状はほとんどありません。
下垂の程度が強くなると、股に何かが挟まっているという不快感や下着と擦れて出血や痛みが出たりします。また、下垂する臓器によっては排泄についての症状が出ることがあります。具体的には、尿が近い(頻尿)、尿が漏れる(失禁)、尿が出にくい(排尿困難)、便秘、排便困難などがあげられます。
当科で行っている治療
1. 骨盤底筋体操
臓器下垂が軽度であれば、骨盤底筋体操で改善が期待できます。臓器下垂が中等度で、股部の不快感や尿失禁などの症状がある方でも、体操を根気強く続けることで症状が改善する例もみられます。
2. 膣内装具
膣の中にリングペッサリーという装具を挿入し、下垂している臓器を持ち上げます。装具による不快感、膣内の炎症による出血や疼痛、帯下(おりもの)の増加などが治療に伴って起こることがあります。定期的(3ヶ月毎)に交換が必要になります。
3. 手術
骨盤臓器脱に対する唯一の根治的治療法は手術です。従来行われてきた手術法は再発率が高いことが問題でしたが、近年開発されたメッシュを用いた術式は重症の臓器脱に対しても良好な治療成績が得られます。
■TVMメッシュ手術(全般的な骨盤底形成術)
開腹することはなく、膣から人工線維(ポリプロピレン)でできたメッシュ(シート)を使って膣周囲の筋膜を全般的に補強する手術法で、再発はほとんど認められません。TVM手術では,子宮脱に対しても子宮を温存することができます。海外ではメッシュ関連の合併症(膣壁への露出、感染、疼痛など)が多く見られたことでほとんどおこなわれていませんが、本邦ではORIHIMEという国内製のメッシュを使用し、安全に行われています。
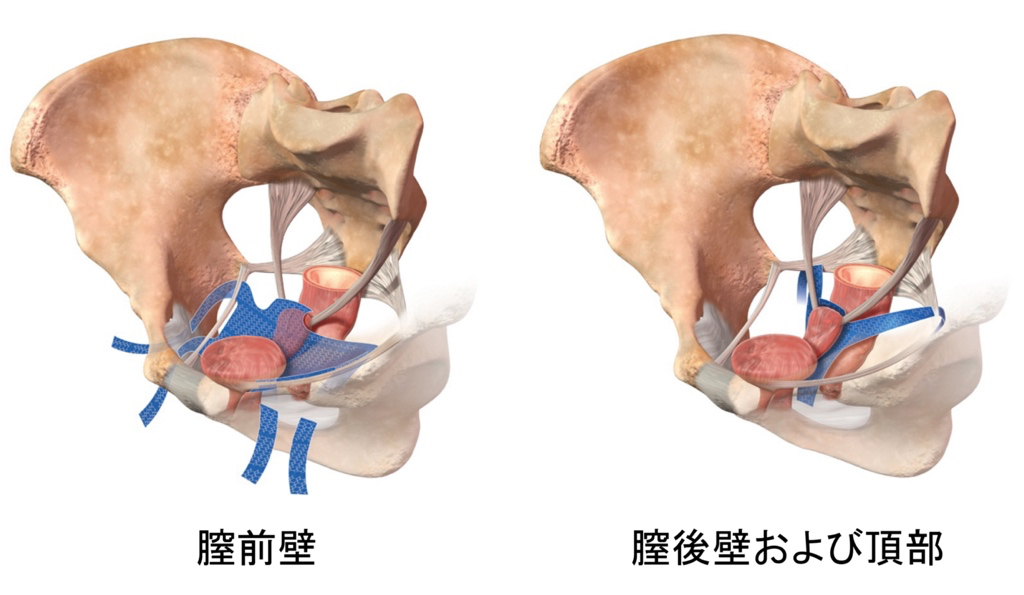
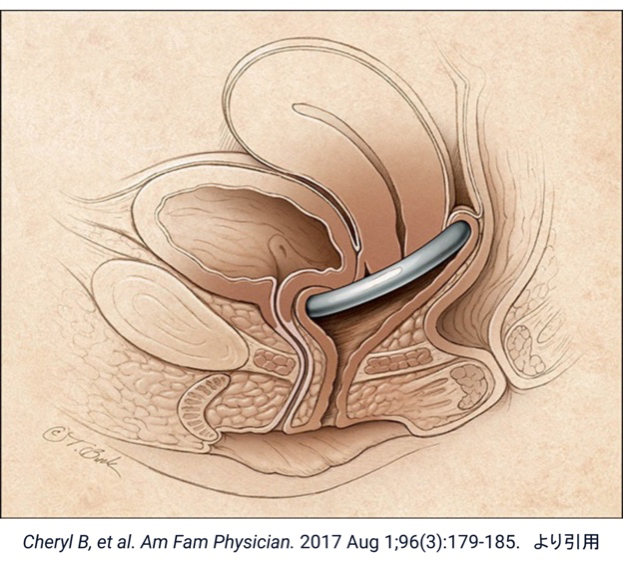
■腹腔鏡下仙骨膣固定術(LSC手術)
膣の前後をメッシュで覆い、骨盤上部の仙骨に吊り上げて固定する術式です。お腹に1cm程度の穴(ポート)を4ヶ所あけ、そこから内視鏡や器械を使用し手術を行います。手術3-4時間程度で、疼痛も少なく、TVM手術と比較し治癒率は同等でメッシュ関連の合併症が少ないことから、骨盤臓器脱の標準術式となっています。2014年4月に保険適応となり、当科では2015年3月から本手術を開始しております。
■ロボット支援仙骨膣固定術(RASC手術)
2020年4月よりda Vinci(ダ・ヴィンチ)という手術支援ロボットを用いた仙骨膣固定術が保険適応となりました。RASC手術では5ヶ所のポートを用いて手術を行います。手術方法はLSCと同じですが、ロボット手術では拡大した視野でかつ3次元画像で良好な視野が保てること、広い関節可動域により手術操作がより簡便かつ緻密に行える利点があります。当科では2020年10月より本手術を開始しております。手術時間は3-4時間、入院期間は約1週間です。
■その他
高齢で、心臓・循環器、呼吸器などに合併症を持っている高リスク症例では、侵襲の少ない膣閉鎖術(Le Fort法)をおすすめする場合があります。
■ 担当窓口
●診療場所:泌尿器科外来(TEL 077-548-2567)
●診察日・診察担当医師は附属病院ホームページを参照ください
●受診には原則として他の医療機関の紹介や当院一般外来からの予約が必要となります
小児泌尿器
■はじめに
2000年より小児泌尿器科専門外来を開き、小児泌尿器疾患の内科的、外科的治療を行っております。 滋賀県の子供たちに、レベルの高い医療を、滋賀県内で提供できるよう、日々努力しております。 国内外の学会に積極的に参加し、他施設の医師と意見交換を行い、知識と技術のレベルアップを図っています。
従来の小児泌尿器科手術に加え、2013年より最新の腹腔鏡手術(単孔式腹腔鏡下手術、腹腔鏡下膀胱内手術、ロボット支援腹腔鏡下腎盂形成術)を取り入れています。
■担当
●上仁数義:准教授
日本小児泌尿器科学会(認定医、評議員)
●小林憲市:特任准教授
日本小児泌尿器科学会(認定医)
■外来担当表
| 月 | 火 | 水 | 木 | 金 | |
|---|---|---|---|---|---|
| 午前 | 上仁 | 上仁 | 手術 | 小林 | 手術 |
| 午後 | 上仁(膀胱機能検査) | 手術 | 手術 |
■おもな対象疾患
外陰・生殖器疾患
停留精巣、移動性精巣(遊走精巣)
陰嚢水腫(精巣水瘤)
急性陰嚢症
包茎、埋没陰茎、尿道下裂
性分化疾患(先天性副腎皮質過形成、卵精巣性分化疾患)
精索静脈瘤
総排泄腔奇形
尿路疾患
水腎症(胎児水腎症も含む)、巨大尿管
膀胱尿管逆流
異所性尿管、異所性尿管瘤
神経因性膀胱(二分脊椎症など)
尿路結石症
昼間尿失禁、単純夜尿症(おねしょ)
尿道狭窄(後部尿道弁、前部尿道弁)
■入院について*
手術の前後1か月は、予防接種を受けないよう注意してください。
入院:原則、手術の前日です。
完全看護ではないため、幼小児の場合、ご家族の方に付き添いをお願いしています。手術当日の退院:小手術で術後の回復が良好であれば、手術当日の退院を許可する場合があります。
■総入院期間の目安
停留精巣、精巣水瘤、精索静脈瘤 :3日(術翌日退院)
水腎症(腹腔鏡):4-7日
膀胱尿管逆流(腹腔鏡):4-7日
尿道下裂:3-5日(カテーテル留置のまま退院になります)
小児 外陰・生殖疾患
外陰,生殖器
(1)包茎
繰り返す包皮炎や病的包茎(閉塞性乾燥性亀頭炎など)の場合に治療対象としています。
保存的治療:包皮翻転指導およびステロイド軟膏塗布
手術治療:包茎環状切除術
(2)陰嚢水腫、精巣水瘤
小児の場合はほとんどが腹腔内と交通している交通性です。鼠径・陰嚢部超音波検査で鼠径ヘルニアの有無を確認しています。発症してから1年以内は、自然消失することがあるので、鼠径ヘルニア陥頓に注意しながら経過観察をしています。
手術適応:疼痛、緊満、鼠径ヘルニア、持続する水腫(1年以上)、本人の希望
手術術式:鼠径部切開で行っています(約2.0cm)。症状がない場合は、自然消失・軽快が十分期待できるため、経過観察を行っています。
入院期間:2泊3日(*手術当日に退院可能な場合があります。)
(3)急性陰嚢症
尿検査、陰嚢部超音波検査で鑑別診断(精索軸捻転、精巣上体炎、精巣炎、附属器捻転、)を行います。精索軸捻転症が疑わしい場合、緊急手術の対象になります。思春期以降の精索軸捻転の場合、精巣を温存できるのは発症後6時間以内と言われています。思春期で局所を人に見せるのを嫌がるため、受診が遅れることがあります。また痛みが下腹部(おへそのあたり)に放散するので、右側なら虫垂炎と間違えられることもあります。嘔吐を来すこともあります。痛がっていたらすぐに病院に行きましょう。手術は陰嚢部の切開になります(約1.5cm)。
入院期間:1泊2日
(4)停留精巣
最も頻度の高い疾患です。生まれた時から、陰嚢の中に精巣が見られない状態を指します。生後4ヶ月ぐらいまでは自然下降が認められると言われ、頻度は約1%です。
停留精巣で将来困ることが2つあります。一つは男性不妊症です。精巣は温度が低い方が良く育つため、陰嚢という皺のたくさんある袋の中に納まっています。皺がたくさんあることによって表面積が広くなり股の付け根(鼠径部)と陰嚢とでは温度が約1℃違います。停留精巣は、1歳6ヶ月を過ぎると温度による影響がではじめるため、手術は早期(遅くても2歳まで)にするのが望ましいと言われています。もう一つは悪性化です。日本人は人種的に精巣腫瘍の発生頻度が低い民族です。しかし、停留精巣の既往のある方は、健常人に比べ10倍ほど癌になりやすいと言われています。早期に手術をしたとしても、悪性化を完全に防ぐことはできないと言われているので、精巣腫瘍の好発年齢(20歳から40歳)の時期には、自分で精巣の大きさをチェックする必要があります。手術をして陰嚢内に精巣を下降させることができれば、自分で、もしくは家族の方が容易に触れることができるので、早期発見につながると考えられています。数回の診察で、移動精巣(遊走精巣)ではないことを確認します。
手術時期:満期出生の患者さんで6か月以降、両側例は1歳までに治療が完了するようにしています。
手術方法
●触知停留精巣:鼠径部と陰嚢部を切開します。腹膜を処理し、精巣を陰嚢底に固定します。全身麻酔下で精巣が陰嚢内に下降していれば、鼠径部切開を省略して陰嚢部のみで行います。
●非触知精巣:審査腹腔鏡検査で精巣の局在を観察します。萎縮精巣摘除術、腹腔鏡腹腔内精巣陰嚢内固定術
入院期間:2泊3日(*手術当日に退院可能な場合があります。)
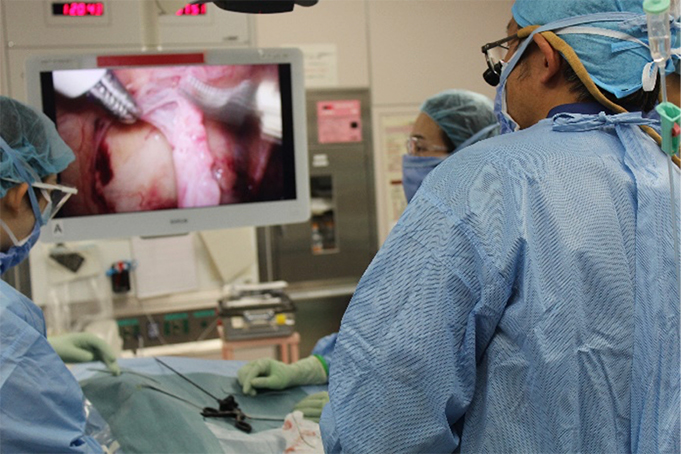
写真:腹腔鏡腹腔内精巣陰嚢内固定術
(5)移動精巣(遊走精巣)
停留精巣と良く似た病態ですが、精巣を持ち上げる筋肉である精巣挙筋の過活動が原因であると言われています。特徴的なのは、生後すぐ精巣はしっかり袋の中に収まっていたけれども、その後の健診で指摘されるようになったといった例です。約90%が正常男児と同様の発育を遂げるため、手術は不要であると考えています。しかし、数年後に上昇してしまい、手術が必要になるケースが10%ほどあるため、1年に1回の定期的診察を思春期まで継続することが重要です。手術は不要であると考えています。しかし、数年後に上昇してしまい、手術が必要になるケースが10%ほどあるため、1年に1回の定期的診察を思春期まで継続することが重要です。
(6)尿道下裂
遠位型尿道下裂、近位型尿道下裂、陰茎湾曲症を含むすべての尿道下裂に対し治療を行っています。陰茎湾曲の程度によって術式を選択しています。
●陰茎湾曲の原因は3つあります。①短縮した皮膚、②形成不全尿道、③陰茎海綿体湾曲
① の場合
多くが遠位型尿道下裂になります。
一期的尿道下裂修復術【DIG(Dorsal Inlay Graft)法、Thiersh Duplay法、Free graft法】を行います。
② の場合
一期的尿道下裂修復術(Free graft法)
③ の場合
陰茎海綿体腹側延長を行い、二期的尿道下裂修復術
●手術時期:陰茎サイズが大きい場合(亀頭幅>14mm)は、10か月前後に行うようにしています。
陰茎サイズが小さい場合(亀頭幅<12㎜)、陰茎サイズが大きくなるまで待つか、男性ホルモン補充(テストステロン注射)で陰茎サイズを大きくしてから手術を行っています。
入院期間:術後2-3日目に退院可能です。
(7)埋没陰茎
陰茎は正常なのに、包皮内板と外板のアンバランスのため陰茎が埋没している状態を指します。立位排尿が難しかったり、尿が包皮の内側にトラップされバルーニングを来したりすることがあります。陰茎包皮を整える埋没陰茎修復術(Boemer法、Sugita法、Borsellino法)を行います。
入院期間:2泊3日(*手術当日に退院可能な場合があります。)
小児 尿路疾患
尿路関係
■(1)原発性膀胱尿管逆流症(VUR)
尿が膀胱から尿管に逆流する病態で、ふつう急性腎盂腎炎を契機に発見されます。頻度は約1%ですが、男児は1歳未満に多く、女児は1歳以降に多い傾向があります。
腎盂腎炎(おしっこの熱)は、有熱性尿路感染症とも言われ、ひどい場合は40℃を超える発熱が出るため、1歳未満の乳幼児は入院の上、抗生物質の点滴を受ける必要があります。腎盂腎炎は尿検査(尿中に白血球がたくさん出ます)で診断します。学童期以降の腎盂腎炎の場合、背部痛や先行する膀胱炎症状を伴います。しかし、乳幼児期は非特異的症状(発熱、嘔吐、下痢など)を呈するため、通常の風邪と診断され、内服薬を処方されることもあります。腎盂腎炎を何度も繰り返し起こすと、腎臓の細胞が炎症のため、ダメージを受けます。腎臓のダメージは腎瘢痕といわれており、幼少期の方がダメージを受けやすいと考えられています。腎盂腎炎が治ったら、抗生物質をすぐにやめてしまわないで、抗生物質の予防投薬(通常の量の1/3から1/10の少量を1日1回投与)を開始するべきです。抗生物質は、通常量で飲み続けると、副作用(下痢、腎機能障害、肝機能障害など)が出ますが、少量であれば、通常あまり副作用は軽微なようです。腎盂腎炎を繰り返すほうが、体には良くないように思います。
VURの診断
腎盂腎炎などの炎症がおさまってから検査をします。腎盂腎炎が直ってすぐは、膀胱の粘膜が浮腫状(腫れていて)になっていて正確な診断ができないからです。検査方法は排尿時膀胱尿道造影(VCUG)という検査で診断します。尿道から細いカテーテル(直径1-2mm)を挿入し、おしっこの代わりに薄めた造影剤を膀胱内に注入します。注入する量は患者さんの年齢によって増減させています。膀胱内に造影剤が入ったら、排尿を誘発させ、排尿しているところをレントゲンに撮影します。通常、排尿の時に、造影剤は体外に出てしまうので、体の中には残りません。この検査は、痛みと被爆を伴う非常に侵襲の大きな検査ですが、現代の医学では、VURの診断には不可欠とされています。逆流の程度によってグレード1から5まで分類されています(国際分類)。グレード1と2は軽度、グレード3は中等度、グレード4と5は高度となります。
VURによる問題点
慢性腎盂腎炎と腎機能障害です。直接命にかかわる病気ではありませんが、大事な腎臓という臓器を傷つけてしまうため注意が必要です。両側の腎臓に多発性腎瘢痕が存在する場合、思春期以降に腎機能障害が悪化する場合があります。
腎瘢痕の診断
核医学検査の一種である、DMSA腎シンチグラムを行います。腎静態シンチグラムと言われており、腎臓の皮質機能(尿細管機能)を見ることができます。放射性同位元素でラベルしたお薬を、静脈内注射し、2時間後に腎臓に集まったお薬の像を撮影します。腎瘢痕がある部分は薬が集まらないので、白く抜けます。
原発性VURの病態
尿管と膀胱の接合部(尿管膀胱移行部)の先天的な脆弱性。
続発性VURを除外する
VURの治療の前に、いくつかのチェック事項があります。続発性(2次性)の病態を除外しなければなりません。尿道狭窄や神経因性膀胱などが潜んでいないかチェックします(通常、VCUGや仙骨部の診察で大体はっきりします)。こういった病気がある場合は、もとの病気をまず治すようにします。トイレットトレーニングが済んでいるお子さんの場合は、排尿習慣を間違って覚えていないかどうか(おしっこを我慢するなど)、便秘がないかも確認します。これらは尿路感染症を引き起こすため、すみやかに改善させる必要があります。
VURの治療
保存的治療:膀胱サイズが成人近くまで成長する学童期までVURの自然消失を期待し待機します
身体が成長に伴い、尿管膀胱移行部も同じく成長し、VURが消失する場合があります。
① 抗生物質の予防投薬:通常量の1/3から1/10量を服用します。
トイレットトレーニング完了まで継続が推奨されています。残念ながら、抗生物質でVURが治るのではありません。急性腎盂腎炎か6カ月間、乳児であれば1歳までは必須です。それ以降は、抗生物質の減量や中止しています。残念ながら、約20%の患者さんで急性腎盂腎炎が再発してしまいます。
② 排尿習慣、排便習慣の是正
排尿は、我慢しないように指導します(日中は2-3時間毎の排尿するように)
排便は毎日、バナナ型の便を出すように工夫します。年少児は、補助便座や足台を使って便を出しやすい姿勢を心がけます。
外科的治療
◎絶対適応
抗生物質を飲んでいても腎盂腎炎を起こす例です。
〇相対的適応
中等度以上の腎機能障害、抗生物質が飲めない、両親の希望、自然消失が期待できない年齢(思春期以降)があげられます。
■外科的治療の種類
内視鏡治療、開腹VUR根治術、腹腔鏡下膀胱内手術(VUR根治術)があります。
① 内視鏡治療
専門の膀胱鏡を用いて、液体の注入物質(ヒアルロン酸製剤であるDeflux)を尿管膀胱移行部に注入し、尿管膀胱移行部の壁内尿管を持ち上げることにより、VURを治す方法で、2011年より保険で認められました。手術直後にはVURは消失しているのですが、時間とともに移動しVURが再発する特徴があります。成功率は約70% と報告されています。また手術後に、再発チェックのためにVCUGを繰り返す必要があります。手術時間は30分未満です。身体に傷はつかないため、痛みはなく、入院期間は1泊2日です。再発例にたいする再手術も可能です。しかし、腎機能障害が進行し、腎盂腎炎を繰り返しているような例、確実にVURを治癒せしめたい時には、選択肢にはなりにくいです。
② 開腹VUR根治術
尿道膀胱の内視鏡検査で尿道の病変をチェックした後で、下腹部を約3-5cm横切開し、尿管を膀胱に逆流が起こらないように再度植えなおす方法です。下腹部に傷が残りますが、皮膚の皺に沿った切開で、埋没縫合を行い、目立ちにくい工夫をしています。当科では膀胱内アプローチCohen(コーエン)法を行っています。手術時間は、2-3時間です。術後尿道カテーテルを留置しますが、血尿が消失すれば抜去します。入院期間は約1週間です。最近のVUR消失率は100%でした。
③ 腹腔鏡下膀胱内手術(VUR防止術)
開腹によるVUR根治術は成功率が95%以上と高く、標準術式とされており世界的に広く行われています。しかしながら下腹部に術創を必要とするため、年長児や成人では術創がかなり大きくなります。より低侵襲を目指し腹腔鏡を用いたVUR根治術として、腹腔鏡下膀胱内手術と腹腔鏡下VUR根治術が開発されています。本邦では、腹腔鏡下膀胱内手術がVUR、巨大尿管に対する腹腔鏡下手術として2012年4月に健康保険収載されました。同手術は、河内教授が本邦ではじめて導入し、その有用性を報告しています。当科では2013年8月より同手術を導入し、1歳以上(体重10kg以上)の患児の尿管膀胱新吻合術の基本的術式として施行しています。
腹腔鏡下膀胱内手術(気膀胱下VUR根治術)の実際
腹腔鏡を用いて、膀胱内操作でVURを根治する手術です。まず尿道、膀胱鏡検査を行い、尿道や膀胱にVURの原因となり得る形態学的特徴がないか観察します。膀胱内からの観察を続ける一方で、並行して下腹部の超音波検査を行うことで、体表から膀胱の位置を把握し、トロッカーと呼ばれる5mm径の手術器具を計3本挿入する位置を決定します。安全確実にトロッカーを留置できないと気膀胱下膀胱内操作が困難となるため、さまざまな工夫を凝らしています。
開腹VUR根治術と同じ操作を腹腔鏡下に行います。術創については、5mmの傷が3カ所となり、美容面、また手術の侵襲(特に術後の痛み)の面で非常に優れた術式となっています。2013年の導入以来における当院の手術件数は100例を超えました。巨大尿管はもとより異所性尿管瘤などの複雑な手術にも導入しています。術後成績は開腹VUR根治術と同等で90%以上の症例でVURが消失しています。入院期間も、開腹VUR根治術と同等で約1週間です。
●VURが治った(手術もしくは自然消失)後の管理方法
VURが消失した後でも、腎機能が悪化する場合があります。腎瘢痕がある患者さんは思春期を過ぎるまで、経過観察をする必要があります。腎機能が悪化するのと並行して高血圧も出現してきます。
滋賀医科大学泌尿器科で開設以来47年でVURに関連した末期腎不全患者さんは、2人でした。いずれの方も蛋白尿で発見されたVUR患者さんでした。VUR診断時には、腎機能障害が進行していたようです。蛋白尿で見つかるVUR患者さんは腎盂腎炎を起こさずに腎機能障害が進行することがあり、早期に発見することが困難です。思春期(第2次性徴)の時に、筋肉量や体重が一気に増加するため、腎臓にダメージのある患者さんは、腎機能が悪化する場合があります。当科では6-12ヶ月毎に外来で、尿検査と血圧測定を行っています。
■(2)水腎症
妊娠中の超音波検査が普及されるに従い、胎児期に水腎症が分かる時代になってきました。主には産科の先生に見つけていただく形になりますが、お産を扱う全 ての先生方にこの概念が浸透している訳ではありません。胎児水腎症は出生後も持続するとは限りませんが、専門的知識を持ってきちんと管理する必要があります。
胎児(無症候性)水腎症の考え方
■生まれるまで: 羊水量(羊水過少の有無)を調べる。
妊娠後期の羊水は、胎児の腎機能を意味します。この時期に羊水が少なくなるとお腹の赤ちゃんの腎機能が低下してきていることが予想されます。産科の先生と相談し、早期娩出が必要な場合もあります。
■生まれてから:出生後しばらくしてからの超音波検査を行う。
出生直後は脱水になっているため、水腎症は軽めに見えます。ミルクや補液で脱水が改善されてから超音波検査を行います。超音波の所見で0-4度まで5段階に水腎症の分類があります。数字が大きい方が、重度になります。腎盂腎杯が拡張し、腎実質が薄くなっているグレード4の症例は、将来外科的治療が必要になるかもしれません。一方グレード3以下の症例は自然軽快の可能性があります。
水腎症の疫学(どんな原因で水腎症になるのか)
最も頻度が多いのは腎盂尿管移行部通過障害で約60%です。2番目に多いのが、尿管膀胱移行部通過障害(巨大尿管)で約20%です。3番目に多いのは膀胱尿管逆流(VUR)です。この頻度が10-15%あります。
必要な検査
■尿検査
尿路感染がないか、毎回確認します
■エコー検査
胎児泌尿器科学会 (SFU)のグレードが0-4までありグレード4が最重症になります。グレード4の水腎症が持続し、腎実質が薄くなると腎機能が悪化することがわかっています。
■核医学検査(レノグラム、DMSA腎シンチ)
核医学検査で左右の腎機能の比較(分腎機能)を行います。水腎症がグレード3(中等度)以上であれば分腎機能の評価のため核医学検査を行います。40%以下で腎機能が低下していると判断します。
■水腎症の手術適応
〇症候性の場合
痛み(腹痛、背部痛)、消化器症状(腹痛、嘔吐)、血尿、腹部腫瘤による圧迫症状(摂食障害による体重増加不良)
間欠性水腎症(痛い時だけ、水腎症がある)は、間欠的に水腎症が悪化します。発作時に超音波検査を行えば診断がつきます。発作時は痛みや嘔吐が高度で、痛みは尿路結石の疝痛発作と同程度と言われています。腎機能は比較的保たれていて、異常血管や尿管ポリープが原因であることが多いです。自家中毒と診断されていることがあります。
〇無症候性の場合
複数回の核医学検査で、分腎機能が40%以下になるか悪化傾向を呈した時
■水腎症の手術の種類
開腹腎盂形成術、内視鏡下腎盂形成術、腹腔鏡下腎盂形成術(腹腔鏡下、単孔式腹腔鏡下、ロボット支援腹腔鏡下)があります。
腎盂形成術のゴールは、尿管の通過障害(狭窄部)を切除し、腎盂および尿管をきれいな漏斗状になるよう吻合・形成することです。対象となる患者さんは小児が多く、繊細な縫合操作が求められます。当院では、2000年より小児病院に準じた開放腎盂形成術を行ってまいりました。成功率は90%以上で良好な成績が得られたのですが、上腹部に術創ができるため整容面で問題がありました。
このUPJOに対する非侵襲的な外科的治療として、2000年代より鏡視下腎盂形成術が一般臨床にも登場し、手術による侵襲度を下げようといった世界的な風潮が進みました。しかしスペースに制限がある体腔内で、精密な切開、尿管の吻合といった難しい手技が必要であるため、広く普及しませんでした。2013年に河内教授が赴任され、当科でのUPJOの治療方針は、開放手術から腹腔鏡下腎盂形成術(特に術創が少ない単孔式腹腔鏡下腎盂形成術)へと大きく変わりました。乳児にまで腹腔鏡下腎盂形成術の適応を拡大しましたが、大きなトラブルなく良好な成績を維持しています。
当科では2022年1月現在、原則としてロボット支援腹腔鏡下腎盂形成術を行っています。
●開腹腎盂形成術
現在は体重8kg未満の乳児にのみに行っています。術前に内視鏡検査で、狭窄部位を推定しておきます。推定された腎盂尿管移行部の近くの上腹部に約3cmの横切開を加え、腎盂尿管移行部を露出させます。狭窄部を切除し、健常な腎盂と尿管を吻合します。術後にDJカテーテルを留置し、1か月後に全身麻酔下に抜去します。手術時間は2-4時間です。入院期間は約1週間です。
●内視鏡下腎盂形成術
背中に小さい穴を開け、内視鏡を挿入し、腎盂尿管移行部を内視鏡に組み込まれたメスやレーザーで切開する術式です。異常血管を切ってしまった場合、出血がコントロールできないことから第一選択とはしていません。
●ロボット支援腹腔鏡下腎盂形成術
2020年4月よりロボット支援腹腔鏡下腎盂形成術(RAPP)が保険収載され、難易度の高かった尿管の切開、吻合手技についても容易に行えるようになり、国内の多くの施設でも導入されております。当院では、多くの腹腔鏡下腎盂形成術で培った経験をもとに、手術侵襲を大幅に低減するだけでなく、良好な術後成績が得られています。
過活動膀胱
過活動膀胱
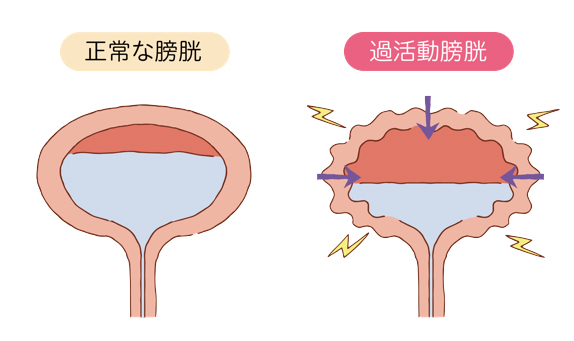
過活動膀胱とは
過活動膀胱とは、膀胱が意思とは関係なく収縮してしまうことで、急に我慢しがたい尿意(尿意切迫感)が起こり、トイレに何回もいく(頻尿)、我慢ができずに尿を漏らしてしまう(切迫性尿失禁)などの症状が出現する病気です。国内の疫学調査において、40歳以上の男女の14.1%、約1040万人が過活動膀胱に罹患しており、その約半数が失禁を伴うことが示されています。過活動膀胱に伴う症状は、患者さんの生活の質(QOL)を低下させます。
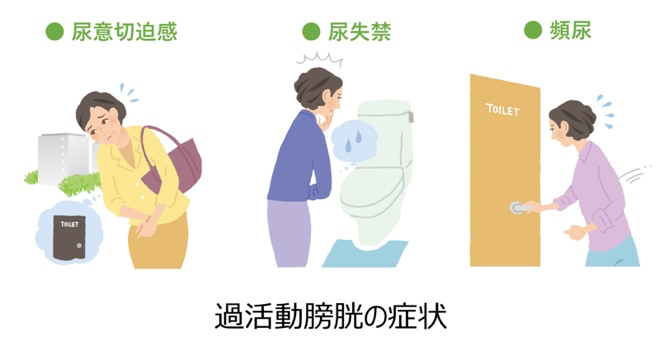
原因
過活動膀胱の原因は様々で、脳梗塞や脳出血などの脳血管障害、パーキンソン病、多系統萎縮症、認知症などの脳疾患、脊髄損傷や頸椎症、脊柱管狭窄症、椎間板ヘルニアなどの脊髄の神経疾患などが過活動膀胱の原因となります。また、加齢に伴う膀胱機能の低下や前立腺肥大症の合併によっても過活動膀胱の症状が出やすくなります。
診断
過活動膀胱は自覚症状に基づいて診断する病気です。尿意切迫感があり、頻尿(尿回数が1日8回以上)や夜間頻尿(夜間就眠時の尿回数が1回以上)、切迫性尿失禁のいずれかを伴っていれば過活動膀胱と診断されます。泌尿器科の診療では、過活動膀胱の診断や症状の程度(重症度)の評価のために「過活動膀胱症状質問表(OABSS)」を用いています。これは患者さん自身に自覚症状をもとに記載していただくものになりますので、自己診断に用いることもできます。
OABSSは①昼間の頻尿、②夜間の頻尿、③尿意切迫感、④切迫性尿失禁の有無、重症度に関する4つの質問からなり、③の項目が2点以上かつ4つの項目の合計点が3点以上の場合、過活動膀胱と診断されます。また合計点により重症度を評価することができ、5点以下であれば軽症、6−11点は中等症、12点以上であれば重症と判断されます。
上記のような症状がある方には、尿検査や腹部超音波検査などを行い、膀胱炎や膀胱結石、膀胱腫瘍など類似の症状をきたす疾患を除外することで過活動膀胱と診断して治療を始めることになります。

治療
1) 行動療法
a) 生活指導
過活動膀胱には肥満、喫煙、飲水過多、便秘などの種々の生活の要因が関係しているとされています。これらに対し、体重減少や禁煙、過度のコーヒーやアルコール、炭酸飲料の摂取制限、便秘の解消、長時間の坐位を避け適度の運動を促すなど、生活習慣を改善することにより症状が改善することがあります。
b) 骨盤底筋体操
お腹に力をかけずに肛門や膣を締める体操で、尿道を支える骨盤底筋の収縮力を増強させることを目的に行います。通常、腹圧性失禁(お腹に力が加わると自然に漏れてしまう)に対して行われる治療ですが、過活動膀胱に対しても有効であるとされています。
c) 膀胱訓練
排尿を我慢することで徐々に排尿間隔を延長させ、膀胱容量を増加させる訓練法です。
短時間から始めて徐々に延長し、最終的に2-3時間の排尿間隔が得られるようになることを目標に行います。また、膀胱容量を超えない一定の時間で排尿する定時排尿法も広い意味での膀胱訓練にあたり、個々の排尿習慣に合わせた排尿スケジュールを計画することで、失禁の予防に有効であるとされています。
2) 薬物療法
a) 抗コリン薬
膀胱の収縮を抑制することで、尿意切迫感、頻尿、切迫性尿失禁を改善する薬剤です。過活動膀胱に対する第一選択薬ですが、口渇・便秘、残尿増加に伴う排尿困難などの副作用が起こることがある点、閉塞隅角緑内障の患者さんには禁忌である点などに注意が必要です。
b)β3受容体作動薬
膀胱の弛緩作用を増強することで、膀胱容量を増やして症状を改善する薬剤です。抗コリン薬と並んで過活動膀胱に対する第一選択薬となっています。抗コリン薬と比較し、口渇・便秘が少ないとされており、緑内障にも使用可能な薬剤です。抗コリン薬と同様で残尿増加、排尿困難に対する注意が必要です。
治療効果によっては上記薬剤同士を併用したり、前立腺肥大を伴う男性患者さんの場合は前立腺肥大症治療薬と併用することもあります。治療方針は患者さんの排尿状態によって変わりますので、主治医とよく相談してください。
3) その他の治療
上記の治療を行なっても改善しない場合、難治性過活動膀胱といい、下記の治療の適応となります。また、副作用などの理由で薬物療法が十分行えない場合にも適応となります。
a) ボツリヌス毒素膀胱壁内注入療法
難治性過活動膀胱に伴う切迫性尿失禁に対して2020年4月に保険収載となった新規治療です。尿道から内視鏡を挿入し、膀胱壁内にボツリヌス毒素(商品名:ボトックス)を注入します。ボツリヌス毒素は、膀胱の収縮に関与する副交感神経末端のアセチルコリン放出を抑制し、膀胱の異常収縮を抑制することで過活動膀胱症状を改善します。薬物療法などで十分な改善をえられない症例に対しても尿意切迫感、失禁の減少効果が期待できます。通常は、局所麻酔による日帰り手術で行っていますが、患者さんの状態によっては入院の上、腰椎麻酔(下半身麻酔)や全身麻酔で行うこともあります。副作用として、血尿、排尿時痛、尿路感染症、排尿困難などがそれぞれ数%の頻度で生じます。
治療の詳細は(難治性過活動膀胱に対する治療 “ボツリヌス毒素膀胱壁内注入療法”)をご参照ください。
b) 仙骨神経刺激療法(Sacral Neuromodulation; SNM)
排泄に関係する仙骨神経に持続的に電気刺激を与えることで,過活動膀胱に伴う尿意切迫感、失禁などの改善を図る治療法です。持続的に刺激を行うために電気刺激装置を臀部に植込みます。一連の治療には2回の手術が必要になります。まず、仙骨部にリードと呼ばれる刺激電極を挿入(1回目の手術)し、対外式の刺激装置を用いて試験刺激を1-2週間行い、効果が得られた方に対してのみ体内式の刺激装置を植込みます(2回目の手術)。治療効果は長期間持続しますが、植込み部の疼痛・感染などを起こす可能性があるほか、心臓ペースメーカーなどと同様にMR I等の医療機器の使用が制限されることがあります。難治性過活動膀胱に対して2017年9月に保険収載となった治療ですが、当院では本治療について対応しておりません(2022年1月現在)。
難治性過活動膀胱に対する治療 “ボツリヌス毒素膀胱壁内注入療法”
ボツリヌス毒素膀胱壁内注入療法とは
ボツリヌス菌が産生するボツリヌス毒素には筋肉に収縮に関与する神経終末におけるアセチルコリンの分泌を阻害することで筋肉を弛緩させる効果があります。本邦ではA型ボツリヌス毒素製剤(商品名:ボトックス)が20年以上前から斜視、眼瞼痙攣、四肢の拘縮、腋窩多汗症などに対して使用され、有効性・安全性が証明されており、2020年4月より過活動膀胱に対しても保険適応となりました。治療方法ですが、内視鏡で尿道から膀胱の中を観察し、ボトックスを20〜30ヶ所に分けて膀胱壁に注入します。注入にかかる時間は15〜20分程度で、ほとんどの場合は膀胱内の局所麻酔での日帰り治療で行っています。本治療により膀胱の異常収縮が抑制され、過活動膀胱による尿失禁、尿意切迫感、頻尿といった諸症状が改善します。
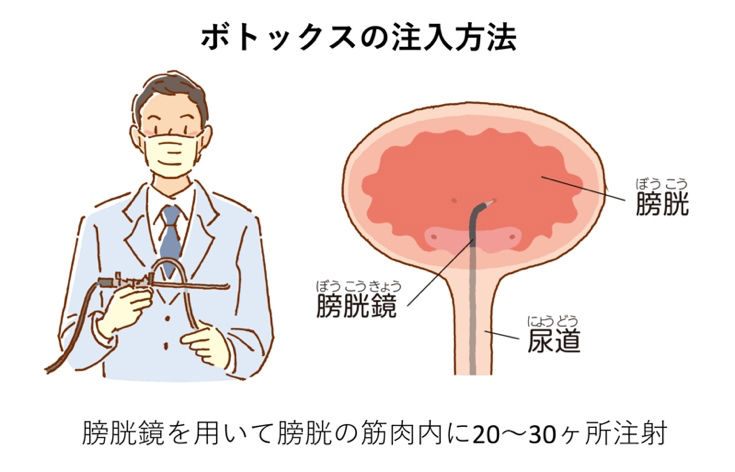
ボツリヌス毒素膀胱壁内注入療法の有効性
尿失禁、尿意切迫感、頻尿に対する効果は通常、2〜3日で現れ、6〜10ヶ月程度続きます。難治性過活動膀胱患者を対象とした国内外の臨床試験においては、約20%の方で尿失禁が消失し、約60%の方で尿失禁の回数が半分以下に減少しました。上記症状の改善効果に加え、失禁に対する尿漏れパッドやおむつの使用枚数も減少することが期待できます。効果が減弱し、症状が再発した場合には、前回投与から3ヶ月経過していれば再投与することが可能です。
ボツリヌス毒素膀胱壁内注入療法の適応
過活動膀胱に対する薬物治療で症状の改善が不十分(難治性過活動膀胱)あるいは副作用(口渇、便秘、排尿困難など)のために薬物治療が行えない方が本治療の対象となります。
ただし、以下の条件に当てはまる方はボツリヌス毒素注入療法を受けて頂くことができません。
●尿路感染症にかかっている方
●重度の排尿障害があるものの導尿を行っていない方
●全身性の筋力低下を起こす病気がある方
●妊娠中あるいは授乳中、もしくは妊娠している可能性がある方
●自己導尿が必要になった場合に、導尿の実施に同意頂けない方
治療の流れ
1. 治療当日まで
治療の適応があるかの確認のため、採血、尿検査、残尿量測定などの必要な検査を行います。治療適応ありと判断されれば、ボツリヌス毒素注入療法についての具体的な説明を行い、同意書の記載を行います。通常、過活動膀胱に対して内服している薬はボツリヌス毒素注入の1週間前から中止し、あらかじめ処方した抗生剤を治療前日から内服していただきます。
2. 治療当日
治療開始前に膀胱内に局所麻酔薬の注入を行います。15〜20分程度してから、内視鏡を膀胱内に挿入します。内視鏡用の注射針を用いて膀胱の筋肉内にボトックスを注入します。注入後は外来で30分程度経過観察し、体調や排尿状態に問題なければ帰宅していただきます。患者さんによっては下半身麻酔もしくは全身麻酔による入院治療をおすすめすることもあります。
3. 治療後
1〜2週間後に治療後初回の外来診察で尿検査、残尿測定などを行い、排尿や副作用の状況を確認します。問題がなければその後は定期的に受診いただき、経過観察を行います。
ボツリヌス毒素膀胱壁内注入療法の安全性
ボツリヌス毒素注入により以下の症状が生じることがあります。()内は国内臨床試験における発現頻度を示しています。
血尿(約2%):治療後、一時的に血尿が出ることがあります。通常、数日で自然におさまりますが、ひどい場合は内視鏡による処置を要することがあります。
尿路感染症(約5%):処置により細菌が膀胱内に侵入することで、頻尿、排尿時痛、発熱などの症状が出現することがあります。
排尿困難(9%)・尿閉(5%):処置後尿が出しづらくなることがあります。自分で尿が出せない(尿閉)状態となったり、排尿後に多量の尿がだし残ってしまう場合は、改善するまで自己導尿(自分自身で尿道にカテーテルを挿入して尿を排出する)を行って頂くことがあります。
過活動膀胱は直接生命を及ぼす疾患ではありませんが、尿意切迫感、頻尿、切迫性尿失禁はいずれも重度になれば日常生活に大きな支障を及ぼします。治療の第一選択は行動療法と薬物療法ですが、これらの治療を行っても十分な症状の改善が得られない場合は、本治療により患者さんの生活の質(QOL)を改善できる可能性があります。治療希望の方はまずは泌尿器科担当医と治療の適応、方法、効果、副作用について相談ください。
■ 担当窓口
●診療場所:泌尿器科外来(TEL 077-548-2567)
●診察日・時間:毎週火曜・金曜(神経因性膀胱外来)
●診療担当医師:窪田 成寿 助教
●受診には原則として他の医療機関の紹介や当院一般外来からの予約が必要となります
男性不妊症
当科では、不妊治療を行っている産婦人科と連携し、男性不妊症の専門外来、手術を行っています。
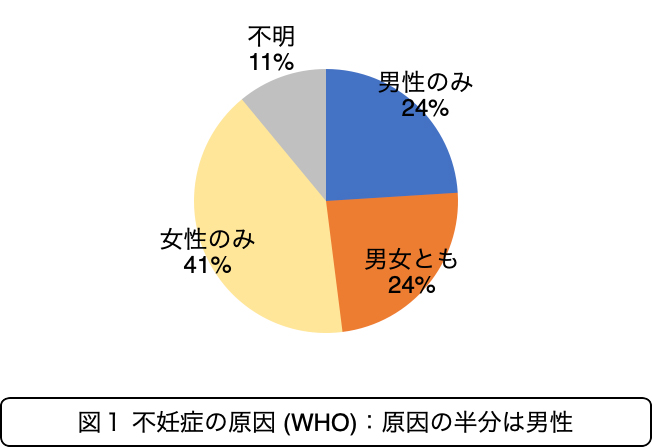
妊娠を目指しているのに妊娠が成立しない状態を不妊症といいます。カップルの6組に1組は不妊症といわれており、その約半分は男性にも原因があるとされています(図1)。
男性不妊症の原因は大きく下の3つに分かれます。
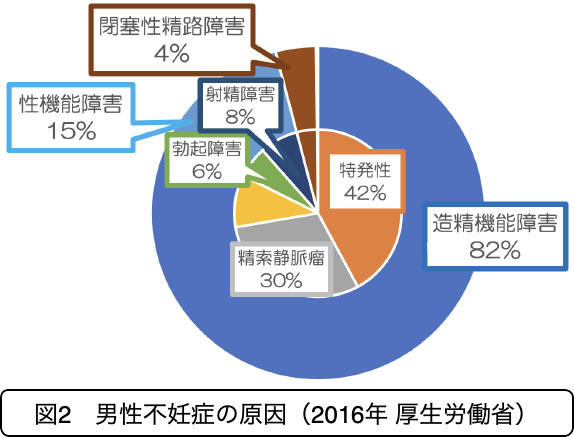
① 造精機能障害:精子が十分につくられない。
② 性機能障害:性行為が難しい。
③ 閉塞性精路障害:精子の通り道が閉塞している。
造精機能障害が最も多く、その中でも原因がわからない特発性が最多となっています(図2)。当科では、造精機能障害、性機能障害の薬剤治療、精索静脈瘤の手術、無精子症の精巣精子採取術などの治療を行っております。
・診察の流れ
① 問診:今までの治療や病気について話を聞かせていただきます。
② 診察:身体診察(精巣や精索の触診)、エコー検査(前立腺や精巣、精索)をします。
③ 精液検査:精子の検査をします。禁欲日数が3-7日となるように調整ください。
④ 採血検査:内分泌学的検査、必要に応じて染色体検査や遺伝子検査を行います。
⑤ 診察の結果と患者さんの年齢、希望に配慮し、内服治療や手術加療を計画します。
・精索静脈瘤
男性不妊症で原因が判明しているものとしては、精索静脈瘤が最多になります。精索とは、精子を運ぶ精管や精巣動脈、精索静脈、神経、リンパ管が束になっている管のことです。精索静脈は、精巣の近くでつる状の静脈の集まりを作っており、血流がうっ滞、逆流することで、つる状の静脈が拡張、蛇行し血液が逆流している状態を精索静脈瘤といいます。
精索静脈瘤では、精巣内温度の上昇や酸化ストレスの増加などにより精巣発育障害や精子形成に悪影響を及ぼすと考えられています。
・診断について
立った状態で診察し、お腹に力をいれてもらい触診にて診断します。エコー検査を用いて、精索静脈の拡張や逆流を観察します。
・治療について
精索静脈瘤の治療は、拡張した精索静脈を切断することで、血液の逆流を防止します。男性不妊症の方では、手術により60-70%で精液所見の改善がみられるといわれており、重症度や年齢などを考え、手術適応を決定しています。当科では、術後合併症や再発率の低さから、手術用顕微鏡を用いた顕微鏡下精索静脈瘤低位結紮術を行っています。手術は、左下腹部(鼠径部)を3cmほど切開して行い、手術時間は2時間ほどです。入院期間は3−4日になります。
・精巣精子採取術
手術にて精巣から精子を採取する方法です。精液検査にて精子を認めない(無精子症)、もしくは非常に少ない(重度の乏精子症)方で、顕微授精を希望される場合に行います。男性不妊症の原因により2種の精巣精子採取術を行っています。
①精巣精子採取術(simple-TESE)
主に閉塞性精路障害(閉塞性無精子症)の方に行います。局所麻酔で、陰嚢の皮膚を切開し、精巣組織の一部を採取する方法です。閉塞性無精子症の方では、高確率に精子を採取することができます。
②顕微鏡下精巣精子採取術(micro-TESE)
造精機能障害(非閉塞性無精子症)の方に行います。非閉塞性無精子症では、精子形成が著しく障害されていることが多いため、手術用顕微鏡を用いて精巣内を広く詳細に観察し、精子を含みそうな精細管を採取します。(写真1、写真2)
局所麻酔で行います。陰嚢の皮膚切開から精巣を体外に出し、手術用顕微鏡を用いて太い精細管を探し、精子の採取を試みます。非閉塞無精子症の場合、精子が採取できる確率は約30%になります。